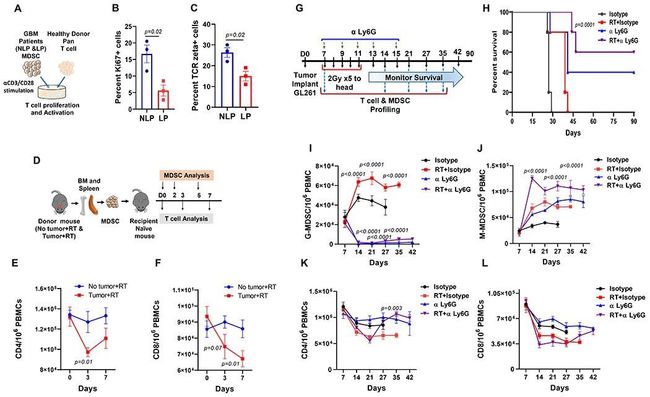
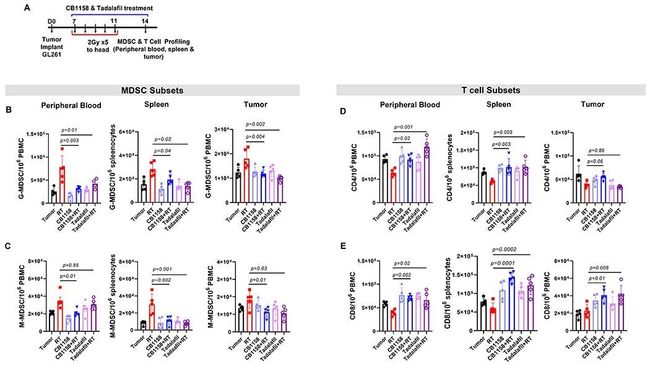
- [论文阅读]Distilling Step-by-Step! Outperforming Larger Language Models with Less Training Data and Smal
0x211
论文阅读语言模型人工智能自然语言处理
中文译名:逐步蒸馏!以较少的训练数据和较小的模型规模超越较大的语言模型发布链接:http://arxiv.org/abs/2305.02301AcceptedtoFindingsofACL2023阅读原因:近期任务需要用到蒸馏操作,了解相关知识核心思想:改变视角。原来的视角:把LLMs视为噪声标签的来源。现在的视角:把LLMs视为能够推理的代理。方法好在哪?需要的数据量少,得到的结果好。文章的方法
- 【论文阅读】【IEEE TCYB 2023】Edge-Guided Recurrent Positioning Network forSalient Object Detection in Opt
引言任务:光学遥感图像中显著目标检测论文地址:Edge-GuidedRecurrentPositioningNetworkforSalientObjectDetectioninOpticalRemoteSensingImages|IEEEJournals&Magazine|IEEEXplore代码地址:前置知识一、摘要目前由于光学rsi中目标类型多样、目标尺度多样、目标方向众多以及背景杂乱,现有S
- 大模型服务的推理优化探索
半吊子全栈工匠
【引】有的事情别人不问时我们明白,一旦要我们解释它我们就不明白了,而这正是我们必须留心思索的东西。于是,开启了一次又一次的论文阅读之旅。开发并部署大模型应用肯定要考虑它们的服务成本。然而,钱并不是唯一的考虑因素,如果不能解决模型性能方面的问题,即使有很大的预算,大模型服务仍会受到影响。本文尝试讨论将LLM推理服务更改为高吞吐量引擎的挑战与应对方法。1.大模型服务面临的挑战大模型的能力令人惊叹,但其
- ER综述论文阅读-Emotion recognition in EEG signals using deep learning methods: A review
今天早睡了
情绪识别EmotionRecognition论文阅读深度学习人工智能
EmotionrecognitioninEEGsignalsusingdeeplearningmethods:AreviewQ1期刊,2023论文链接:https://d1wqtxts1xzle7.cloudfront.net/105887899/emotionreview-libre.pdf?1695460941=&response-content-disposition=inline%3B+f
- 【论文阅读】AdaCtrl: Towards Adaptive and Controllable Reasoning via Difficulty-Aware Budgeting
quintus0505
LLM论文阅读语言模型
AdaCtrl:TowardsAdaptiveandControllableReasoningviaDifficulty-AwareBudgeting3Method3.1长度触发标签作为控制接口(Length-TriggerTagsasControllingInterface)3.2冷启动微调(Cold-startfine-tuning)3.3难度感知的强化学习框架(Difficulty-awar
- 【论文阅读笔记】TimesURL: Self-supervised Contrastive Learning for Universal Time Series
少写代码少看论文多多睡觉
#论文阅读笔记论文阅读笔记
TimesURL:Self-supervisedContrastiveLearningforUniversalTimeSeriesRepresentationLearning摘要 学习适用于多种下游任务的通用时间序列表示,并指出这在实际应用中具有挑战性但也是有价值的。最近,研究人员尝试借鉴自监督对比学习(SSCL)在计算机视觉(CV)和自然语言处理(NLP)中的成功经验,以解决时间序列表示的问题。
- 【论文阅读】Decoupled Knowledge Distillation
Bosenya12
论文阅读
摘要:最先进的蒸馏方法主要基于从中间层蒸馏出深层特征,而logit蒸馏的重要性则被大大忽视了。为了提供研究logit蒸馏的新观点,我们将经典的KD损失重新表述为两部分,即目标类知识蒸馏(TCKD)和非目标类知识蒸馏(NCKD)。我们实证调查并证明了两部分的效果:TCKD传递了有关训练样本“困难”的知识,而NCKD是logit蒸馏起作用的突出原因。更重要的是,我们揭示了经典的KD损失是一个耦合公式,
- 【论文阅读】Transfer Learning for Automatic Modulation Recognition Using a Few Modulated Signal Samples
摘要:这封信提出了一种用于自动调制识别(AMR)的迁移学习模型,该模型仅具有少量调制信号样本。传输模型以音频信号UrbanSound8K作为源域进行训练,然后以一些调制信号样本为目标域进行微调。为了提高分类性能,信噪比(SNR)被用作一个功能来促进信号的分类。仿真结果表明,迁移模型在分类精度方面具有显著优势。这篇文章的核心内容是提出了一种基于迁移学习(TransferLearning)的自动调制识
- 【论文阅读】Meta-SE: A Meta-Learning Framework for Few-Shot Speech Enhancement
Bosenya12
论文阅读
这篇文章介绍了一个名为Meta-SE的元学习框架,专门用于少样本(few-shot)语音增强问题。文章的核心目标是解决在实际应用中,由于训练样本有限而导致传统深度神经网络(DNN)模型性能受限的问题。Meta-SE通过元学习的方法,利用先验的元知识快速适应新的任务和噪声类型,即使只有少量训练样本也能表现出色。背景知识与研究动机语音增强技术旨在从带噪语音信号中恢复目标语音,提升语音质量和可懂度。深度
- 【论文阅读】SASLN:小样本条件下机械故障诊断的信号增强自学习网络
SASLN:SignalsAugmentedSelf-TaughtLearningNetworksforMechanicalFaultDiagnosisUnderSmallSampleCondition本文介绍了一种名为SASLN(SignalsAugmentedSelf-TaughtLearningNetworks)的方法,专门用于在小样本条件下对风力发电机(WT)的发电机轴承故障进行诊断。该方
- 【论文阅读】SSCL-AMC: 一种基于动态增强和集成学习的自监督自动调制分类方法
SSCL-AMC:ASelf-supervisedAutomaticModulationClassificationMethodviaDynamicAugmentationandEnsembleLearning摘要:与传统的手工自动调制分类(AMC)方法相比,深度学习已经显示出有希望的结果,AMC作为信号检测和调制之间的中间步骤发挥着关键作用。然而,获取大规模标记数据仍然具有挑战性,因为数据质量和
- [论文阅读] 人工智能 + 软件工程 | 当 LLM 写代码时,它的 “思考过程” 靠谱吗?—— 揭秘 CoT 质量的那些事儿
张较瘦_
前沿技术论文阅读人工智能软件工程
当LLM写代码时,它的“思考过程”靠谱吗?——揭秘CoT质量的那些事儿论文标题:AreTheyAllGood?EvaluatingtheQualityofCoTsinLLM-basedCodeGenerationarXiv:2507.06980[pdf,html,other]AreTheyAllGood?EvaluatingtheQualityofCoTsinLLM-basedCodeGenera
- [论文阅读] 人工智能 + 软件工程 | 需求获取访谈中LLM生成跟进问题研究:来龙去脉与创新突破
需求获取访谈中LLM生成跟进问题研究:来龙去脉与创新突破论文标题:RequirementsElicitationFollow-UpQuestionGenerationarXiv:2507.02858RequirementsElicitationFollow-UpQuestionGenerationYuchenShen,AnmolSinghal,TravisBreauxComments:13page
- Prompt相关论文阅读(02)--Auto-CoT(2024-11-25)
zhilanguifang
论文promptengineering论文阅读笔记
论文阅读笔记2024-11-24~2024-11-25Auto-CoT:AutomaticChainofThoughtPromptinginLargeLanguageModels(ICLR2023)碎碎念:复现代码和笔记保存到gitee仓库上海交通大学的学生在亚马逊实习的时候的成果ICLR2023摘要:LLM能够通过生成中间推理步骤执行复杂的推理。提供这些步骤用于提示演示叫做思维链提示CoT。Co
- 【论文阅读】Dynamic Few-Shot Visual Learning without Forgetting
Bosenya12
论文阅读
系统概述如下:(a)一个基于卷积神经网络(ConvNet)的识别模型,该模型包含特征提取器和分类器;(b)一个少样本分类权重生成器。这两个组件都是在一组基础类别上训练的,我们为这些类别准备了大量训练数据。在测试阶段,权重生成器会接收少量新类别的训练数据以及基础类别的分类权重向量(分类器框内的绿色矩形),并为新类别生成相应的分类权重向量(分类器框内的蓝色矩形)。这样,卷积神经网络就能同时识别基础类别
- 【论文阅读】Few-Shot PPG Signal Generation via Guided Diffusion Models
Bosenya12
论文阅读
从少量样本数据选择到后处理的整体框架。首先,扩散模型在N样本数据集和指导下的训练。接着,模型生成一个增强的数据集,并进一步优化以提高保真度。最后,这些合成数据与少量样本训练数据集结合,用于基准模型的训练和评估。数据分布从最初的红色变为保真度增强的蓝色,这表明模型与真实数据更加吻合,如简化后的数据分布示意图所示。这篇文章的核心内容是介绍了一种名为BG-Diff(Bi-GuidedDiffusion)
- [论文阅读] 人工智能 | 读懂Meta-Fair:让LLM摆脱偏见的自动化测试新方法
张较瘦_
前沿技术论文阅读人工智能
读懂Meta-Fair:让LLM摆脱偏见的自动化测试新方法论文标题:Meta-Fair:AI-AssistedFairnessTestingofLargeLanguageModelsarXiv:2507.02533Meta-Fair:AI-AssistedFairnessTestingofLargeLanguageModelsMiguelRomero-Arjona,JoséA.Parejo,Jua
- 【LLM论文阅读】
一只齐刘海的猫
论文阅读
LLM论文阅读论文重点论文链接RopeRoFormer:EnhancedTransformerwithRotaryPositionEmbeddingRoPE论文阅读YarnUnderstandingYaRN:ExtendingContextWindowofLLMs论文YaRN笔记T5ExploringtheLimitsofTransferLearningwithaUnifiedText-to-Te
- Segment Anything in High Quality之SAM-HQ论文阅读
qq_41627642
深度学习论文阅读论文阅读
摘要最近的SegmentAnythingModel(SAM)在扩展分割模型规模方面取得了重大突破,具备强大的零样本能力和灵活的提示机制。尽管SAM在训练时使用了11亿个掩码,其掩码预测质量在许多情况下仍不理想,尤其是对于结构复杂的目标。我们提出了HQ-SAM,使SAM能够精确地分割任意目标,同时保留其原有的可提示设计、高效性和零样本泛化能力。我们的设计充分复用并保留了SAM预训练的模型权重,仅引入
- yolov算法详解_yolo 目标检测算法个人总结(yolov1)
CHAO JIANG
yolov算法详解
yolo目标检测算法个人总结目前yolo目标检测有两个版本,分别为v1和v2。因工作需要用yolo算法检测人物,所以这段时间重点看了这两篇论文,并实现了对应的tensorflow代码。这里记录下在论文阅读过程中的一些细节信息,留给自己,同时也希望各位能指出本人理解错误的地方,谢谢!一:yolov1关于yolov1算法的详解在网上已经非常多了,在这里我大概叙述下算法的流程,以及在开发过程中遇到的一些
- 《论文阅读》GPT-3是否会产生移情对话?一种新的情境示例选择方法和用于生成同理心对话的自动评估度量 ICCL 2022
365JHWZGo
情感对话论文阅读gpt-3共情回复上下文学习提示学习大模型
《论文阅读》GPT-3是否会产生移情对话?一种新的情境示例选择方法和用于生成同理心对话的自动评估度量ICCL2022前言贡献PromptIn-contextlearningSITSMEMOSITSM新的自动指标实验前言亲身阅读感受分享,细节画图解释,再也不用担心看不懂论文啦~无抄袭,无复制,纯手工敲击键盘~今天为大家带来的是《DoesGPT-3GenerateEmpatheticDialogues
- [论文阅读] 人工智能 + 软件工程 | 揭秘ChatGPT在软件开发问题解决中的有效性:一项实证研究
张较瘦_
前沿技术论文阅读人工智能软件工程
揭秘ChatGPT在软件开发问题解决中的有效性:一项实证研究论文:WhatMakesChatGPTEffectiveforSoftwareIssueResolution?AnEmpiricalStudyofDeveloper-ChatGPTConversationsinGitHubarXiv:2506.22390WhatMakesChatGPTEffectiveforSoftwareIssueRe
- [论文阅读] 人工智能 + 软件工程 | 代码注释不一致问题研究:从数据革新到端到端解决方案
张较瘦_
前沿技术论文阅读人工智能软件工程
代码注释不一致问题研究:从数据革新到端到端解决方案原文:CCISOLVER:End-to-EndDetectionandRepairofMethod-LevelCode-CommentInconsistencyarXiv:2506.20558CCISolver:End-to-EndDetectionandRepairofMethod-LevelCode-CommentInconsistencyRe
- Learning Fully Convolutional Networks for Iterative Non-blind Deconvolution论文阅读
青铜锁00
#退化论文阅读深度学习论文阅读图像处理
LearningFullyConvolutionalNetworksforIterativeNon-blindDeconvolution1.研究目标与实际问题1.1研究目标1.2实际意义2.创新方法与模型设计2.1核心框架:迭代式梯度域处理2.1.1模型架构2.2关键技术实现2.2.1梯度域去噪网络2.2.2解卷积模块(核心公式实现)2.2.3损失函数设计2.2.4超参数端到端学习2.3与传统方法
- KAIST数据集及使用
草莓奶忻
SLAM基础#SLAM数据集ubuntu
文章目录KAIST复杂城市数据集KAIST数据集转换为rosbag1.将.gz.tar文件解压到其文件夹中2.克隆并构建此存储库3.使用路径和所需主题编辑配置文件4.为每种传感器类型创建一个rosbag文件5.将所有bag合并为一个参考KAIST复杂城市数据集KAIST-Urban-数据集-论文阅读数据集下载:ComplexUrbanDataset复杂城市数据集KAIST数据集转换为rosbag1
- [论文阅读] 软件工程 | 需求工程中领域知识研究:系统映射与创新突破
张较瘦_
前沿技术论文阅读软件工程
需求工程中领域知识研究:系统映射与创新突破论文信息DomainKnowledgeinRequirementsEngineering:ASystematicMappingStudyarXiv:2506.20754DomainKnowledgeinRequirementsEngineering:ASystematicMappingStudyMarinaAraújo,JúliaAraújo,RomeuO
- 论文阅读:2025 arxiv Qwen3 Technical Report
https://arxiv.org/pdf/2505.09388https://www.doubao.com/chat/9918384373236738文章目录论文翻译Qwen3技术报告摘要1引言论文翻译Qwen3技术报告Qwen团队摘要在这项工作中,我们介绍了Qwen模型家族的最新版本Qwen3。Qwen3包含一系列大型语言模型(LLM),旨在提升性能、效率和多语言能力。Qwen3系列包括密集型
- [论文阅读] 软件工程 | 探索软件生态系统中的开发者体验关键因素
探索软件生态系统中的开发者体验关键因素:从研究到实践引文格式@article{Zacarias2025,title={ExploringDeveloperExperienceFactorsinSoftwareEcosystems},author={Zacarias,RodrigoOliveiraandAntunes,L{\'e}oCarvalhoRamosandBarros,M{\'a}rciod
- Fast Image Deconvolution using Hyper-Laplacian Priors论文阅读
青铜锁00
#退化论文阅读论文阅读图像处理
FastImageDeconvolutionusingHyper-LaplacianPriors1.论文的研究目标与实际意义2.论文的创新方法2.1核心框架:交替最小化(AlternatingMinimization)2.2x子问题:频域FFT加速2.3w子问题:高效求解的核心创新2.3.1问题形式2.3.2查找表法(LUT)2.3.3解析解法(特定α\alphaα)2.3.4通用α\alphaα
- [论文阅读] 人工智能 + 软件工程 | AI 与敏捷开发的破局之路:从挫败到成功的工作坊纪实
张较瘦_
前沿技术论文阅读人工智能软件工程
AI与敏捷开发的破局之路:从挫败到成功的工作坊纪实论文信息arXiv:2506.20159AIandAgileSoftwareDevelopment:FromFrustrationtoSuccess–XP2025WorkshopSummaryTomasHerda,VictoriaPichler,ZheyingZhang,PekkaAbrahamsson,GeirK.HanssenSubjects:
- java工厂模式
3213213333332132
java抽象工厂
工厂模式有
1、工厂方法
2、抽象工厂方法。
下面我的实现是抽象工厂方法,
给所有具体的产品类定一个通用的接口。
package 工厂模式;
/**
* 航天飞行接口
*
* @Description
* @author FuJianyong
* 2015-7-14下午02:42:05
*/
public interface SpaceF
- nginx频率限制+python测试
ronin47
nginx 频率 python
部分内容参考:http://www.abc3210.com/2013/web_04/82.shtml
首先说一下遇到这个问题是因为网站被攻击,阿里云报警,想到要限制一下访问频率,而不是限制ip(限制ip的方案稍后给出)。nginx连接资源被吃空返回状态码是502,添加本方案限制后返回599,与正常状态码区别开。步骤如下:
- java线程和线程池的使用
dyy_gusi
ThreadPoolthreadRunnabletimer
java线程和线程池
一、创建多线程的方式
java多线程很常见,如何使用多线程,如何创建线程,java中有两种方式,第一种是让自己的类实现Runnable接口,第二种是让自己的类继承Thread类。其实Thread类自己也是实现了Runnable接口。具体使用实例如下:
1、通过实现Runnable接口方式 1 2
- Linux
171815164
linux
ubuntu kernel
http://kernel.ubuntu.com/~kernel-ppa/mainline/v4.1.2-unstable/
安卓sdk代理
mirrors.neusoft.edu.cn 80
输入法和jdk
sudo apt-get install fcitx
su
- Tomcat JDBC Connection Pool
g21121
Connection
Tomcat7 抛弃了以往的DBCP 采用了新的Tomcat Jdbc Pool 作为数据库连接组件,事实上DBCP已经被Hibernate 所抛弃,因为他存在很多问题,诸如:更新缓慢,bug较多,编译问题,代码复杂等等。
Tomcat Jdbc P
- 敲代码的一点想法
永夜-极光
java随笔感想
入门学习java编程已经半年了,一路敲代码下来,现在也才1w+行代码量,也就菜鸟水准吧,但是在整个学习过程中,我一直在想,为什么很多培训老师,网上的文章都是要我们背一些代码?比如学习Arraylist的时候,教师就让我们先参考源代码写一遍,然
- jvm指令集
程序员是怎么炼成的
jvm 指令集
转自:http://blog.csdn.net/hudashi/article/details/7062675#comments
将值推送至栈顶时 const ldc push load指令
const系列
该系列命令主要负责把简单的数值类型送到栈顶。(从常量池或者局部变量push到栈顶时均使用)
0x02 &nbs
- Oracle字符集的查看查询和Oracle字符集的设置修改
aijuans
oracle
本文主要讨论以下几个部分:如何查看查询oracle字符集、 修改设置字符集以及常见的oracle utf8字符集和oracle exp 字符集问题。
一、什么是Oracle字符集
Oracle字符集是一个字节数据的解释的符号集合,有大小之分,有相互的包容关系。ORACLE 支持国家语言的体系结构允许你使用本地化语言来存储,处理,检索数据。它使数据库工具,错误消息,排序次序,日期,时间,货
- png在Ie6下透明度处理方法
antonyup_2006
css浏览器FirebugIE
由于之前到深圳现场支撑上线,当时为了解决个控件下载,我机器上的IE8老报个错,不得以把ie8卸载掉,换个Ie6,问题解决了,今天出差回来,用ie6登入另一个正在开发的系统,遇到了Png图片的问题,当然升级到ie8(ie8自带的开发人员工具调试前端页面JS之类的还是比较方便的,和FireBug一样,呵呵),这个问题就解决了,但稍微做了下这个问题的处理。
我们知道PNG是图像文件存储格式,查询资
- 表查询常用命令高级查询方法(二)
百合不是茶
oracle分页查询分组查询联合查询
----------------------------------------------------分组查询 group by having --平均工资和最高工资 select avg(sal)平均工资,max(sal) from emp ; --每个部门的平均工资和最高工资
- uploadify3.1版本参数使用详解
bijian1013
JavaScriptuploadify3.1
使用:
绑定的界面元素<input id='gallery'type='file'/>$("#gallery").uploadify({设置参数,参数如下});
设置的属性:
id: jQuery(this).attr('id'),//绑定的input的ID
langFile: 'http://ww
- 精通Oracle10编程SQL(17)使用ORACLE系统包
bijian1013
oracle数据库plsql
/*
*使用ORACLE系统包
*/
--1.DBMS_OUTPUT
--ENABLE:用于激活过程PUT,PUT_LINE,NEW_LINE,GET_LINE和GET_LINES的调用
--语法:DBMS_OUTPUT.enable(buffer_size in integer default 20000);
--DISABLE:用于禁止对过程PUT,PUT_LINE,NEW
- 【JVM一】JVM垃圾回收日志
bit1129
垃圾回收
将JVM垃圾回收的日志记录下来,对于分析垃圾回收的运行状态,进而调整内存分配(年轻代,老年代,永久代的内存分配)等是很有意义的。JVM与垃圾回收日志相关的参数包括:
-XX:+PrintGC
-XX:+PrintGCDetails
-XX:+PrintGCTimeStamps
-XX:+PrintGCDateStamps
-Xloggc
-XX:+PrintGC
通
- Toast使用
白糖_
toast
Android中的Toast是一种简易的消息提示框,toast提示框不能被用户点击,toast会根据用户设置的显示时间后自动消失。
创建Toast
两个方法创建Toast
makeText(Context context, int resId, int duration)
参数:context是toast显示在
- angular.identity
boyitech
AngularJSAngularJS API
angular.identiy 描述: 返回它第一参数的函数. 此函数多用于函数是编程. 使用方法: angular.identity(value); 参数详解: Param Type Details value
*
to be returned. 返回值: 传入的value 实例代码:
<!DOCTYPE HTML>
- java-两整数相除,求循环节
bylijinnan
java
import java.util.ArrayList;
import java.util.List;
public class CircleDigitsInDivision {
/**
* 题目:求循环节,若整除则返回NULL,否则返回char*指向循环节。先写思路。函数原型:char*get_circle_digits(unsigned k,unsigned j)
- Java 日期 周 年
Chen.H
javaC++cC#
/**
* java日期操作(月末、周末等的日期操作)
*
* @author
*
*/
public class DateUtil {
/** */
/**
* 取得某天相加(减)後的那一天
*
* @param date
* @param num
*
- [高考与专业]欢迎广大高中毕业生加入自动控制与计算机应用专业
comsci
计算机
不知道现在的高校还设置这个宽口径专业没有,自动控制与计算机应用专业,我就是这个专业毕业的,这个专业的课程非常多,既要学习自动控制方面的课程,也要学习计算机专业的课程,对数学也要求比较高.....如果有这个专业,欢迎大家报考...毕业出来之后,就业的途径非常广.....
以后
- 分层查询(Hierarchical Queries)
daizj
oracle递归查询层次查询
Hierarchical Queries
If a table contains hierarchical data, then you can select rows in a hierarchical order using the hierarchical query clause:
hierarchical_query_clause::=
start with condi
- 数据迁移
daysinsun
数据迁移
最近公司在重构一个医疗系统,原来的系统是两个.Net系统,现需要重构到java中。数据库分别为SQL Server和Mysql,现需要将数据库统一为Hana数据库,发现了几个问题,但最后通过努力都解决了。
1、原本通过Hana的数据迁移工具把数据是可以迁移过去的,在MySQl里面的字段为TEXT类型的到Hana里面就存储不了了,最后不得不更改为clob。
2、在数据插入的时候有些字段特别长
- C语言学习二进制的表示示例
dcj3sjt126com
cbasic
进制的表示示例
# include <stdio.h>
int main(void)
{
int i = 0x32C;
printf("i = %d\n", i);
/*
printf的用法
%d表示以十进制输出
%x或%X表示以十六进制的输出
%o表示以八进制输出
*/
return 0;
}
- NsTimer 和 UITableViewCell 之间的控制
dcj3sjt126com
ios
情况是这样的:
一个UITableView, 每个Cell的内容是我自定义的 viewA viewA上面有很多的动画, 我需要添加NSTimer来做动画, 由于TableView的复用机制, 我添加的动画会不断开启, 没有停止, 动画会执行越来越多.
解决办法:
在配置cell的时候开始动画, 然后在cell结束显示的时候停止动画
查找cell结束显示的代理
- MySql中case when then 的使用
fanxiaolong
casewhenthenend
select "主键", "项目编号", "项目名称","项目创建时间", "项目状态","部门名称","创建人"
union
(select
pp.id as "主键",
pp.project_number as &
- Ehcache(01)——简介、基本操作
234390216
cacheehcache简介CacheManagercrud
Ehcache简介
目录
1 CacheManager
1.1 构造方法构建
1.2 静态方法构建
2 Cache
2.1&
- 最容易懂的javascript闭包学习入门
jackyrong
JavaScript
http://www.ruanyifeng.com/blog/2009/08/learning_javascript_closures.html
闭包(closure)是Javascript语言的一个难点,也是它的特色,很多高级应用都要依靠闭包实现。
下面就是我的学习笔记,对于Javascript初学者应该是很有用的。
一、变量的作用域
要理解闭包,首先必须理解Javascript特殊
- 提升网站转化率的四步优化方案
php教程分享
数据结构PHP数据挖掘Google活动
网站开发完成后,我们在进行网站优化最关键的问题就是如何提高整体的转化率,这也是营销策略里最最重要的方面之一,并且也是网站综合运营实例的结果。文中分享了四大优化策略:调查、研究、优化、评估,这四大策略可以很好地帮助用户设计出高效的优化方案。
PHP开发的网站优化一个网站最关键和棘手的是,如何提高整体的转化率,这是任何营销策略里最重要的方面之一,而提升网站转化率是网站综合运营实力的结果。今天,我就分
- web开发里什么是HTML5的WebSocket?
naruto1990
Webhtml5浏览器socket
当前火起来的HTML5语言里面,很多学者们都还没有完全了解这语言的效果情况,我最喜欢的Web开发技术就是正迅速变得流行的 WebSocket API。WebSocket 提供了一个受欢迎的技术,以替代我们过去几年一直在用的Ajax技术。这个新的API提供了一个方法,从客户端使用简单的语法有效地推动消息到服务器。让我们看一看6个HTML5教程介绍里 的 WebSocket API:它可用于客户端、服
- Socket初步编程——简单实现群聊
Everyday都不同
socket网络编程初步认识
初次接触到socket网络编程,也参考了网络上众前辈的文章。尝试自己也写了一下,记录下过程吧:
服务端:(接收客户端消息并把它们打印出来)
public class SocketServer {
private List<Socket> socketList = new ArrayList<Socket>();
public s
- 面试:Hashtable与HashMap的区别(结合线程)
toknowme
昨天去了某钱公司面试,面试过程中被问道
Hashtable与HashMap的区别?当时就是回答了一点,Hashtable是线程安全的,HashMap是线程不安全的,说白了,就是Hashtable是的同步的,HashMap不是同步的,需要额外的处理一下。
今天就动手写了一个例子,直接看代码吧
package com.learn.lesson001;
import java
- MVC设计模式的总结
xp9802
设计模式mvc框架IOC
随着Web应用的商业逻辑包含逐渐复杂的公式分析计算、决策支持等,使客户机越
来越不堪重负,因此将系统的商业分离出来。单独形成一部分,这样三层结构产生了。
其中‘层’是逻辑上的划分。
三层体系结构是将整个系统划分为如图2.1所示的结构[3]
(1)表现层(Presentation layer):包含表示代码、用户交互GUI、数据验证。
该层用于向客户端用户提供GUI交互,它允许用户