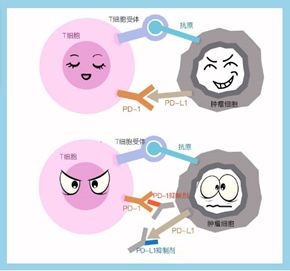
PD-1/PD-L1免疫疗法就是通过药物阻断PD-1/PD-L1通路,激活人体自身的免疫系统攻击肿瘤细胞(当然也可能攻击正常组织,引起一定的副作用)。当细胞毒T细胞上的PD-1分子与细胞表面的PD-L1配体结合时,细胞能逃脱免疫系统的杀伤。当细胞毒T细胞上的PD-1分子与抗体结合时,免疫细胞能够识别细胞,从而对其进行杀伤。该疗法的突出特点是对癌症的持久控制,而且对多种癌症有效。在受控环境下的用药是安全的,常见副作用就是皮疹、发热等,对症治疗即可。
PD-1作为免疫疗法,调动的是人自身的免疫机能对抗癌细胞,这一般都需要2个月的时间才能生效(小概率可以是1.3-1.5个月)。必须留足两个月!不要拿命开玩笑!不要等到化疗到身体很差的时候,才选择PD1。PD-1抑制剂的毒副作用相比于传统放化疗要小得多,3-4级严重不良反应的发生率降低一半甚至更多。最常见的副作用是“流感”样的表现:发热、乏力、头晕、全身肌肉酸痛、嗜睡等,上述症状大约出现在1/3的病人中,对症处理后,可逐步缓解。
EGFR突变患者:不建议EGFR抑制剂联合PD-1,间质性肺炎/免疫性肺炎提高5倍。爆发进展的比例很低,而且大部分出现爆发性进展的患者都有MDM2的基因扩增。
目前并无证据显示短疗程、小剂量的激素会使PD-1疗效下降,目前一般认为糖皮质激素会降低PD-1/PD-L1抗体的有效性,不能在PD-1/PD-L1抗体治疗过程中使用糖皮质激素预防irAEs,至少在开始抗体治疗前2周应该停用糖皮质激素。
反倒国外的几项大型研究表明,真正影响疗效的是抗生素。PD-L1/PD-1治疗期间,使用广谱抗生素可能导致疗效大幅度降低!可能是抗生素,包括酰胺类、喹诺酮类和大环内酯类影响了患者的肠道菌群!但是,话说回来,肿瘤患者在使用PD-1抗体期间出现了感染,难道就不能使用抗生素吗?还是应该按照医生的要求,正确规范使用。在PD-1抗体Opdivo针对非小肺癌的临床试验中[1],研究人员发现抽烟、EGFR不突变和KRAS突变的肺癌患者更容易获益。
不推荐花大钱做针对PD-1的全基因检测,不如盲试PD1,费用还少一些。目前有不少可以预测PD-1抑制剂疗效的指标,相对比较靠谱的有如下三个:
(1)PD-L1表达水平。用病理切片,做免疫组化,看病理组织中PD-L1的表达率。注意,不是用基因检测法,而是免疫组化;不是测PD-1,而是测PD-L1。PD-L1表达率越高,有效率越高。此外,PD-L1分子的表达非常的动态,而且在肿瘤组织中分布不均匀,容易造成假阴性的结果。PD-L1检测本身确实存在一些问题:生物学方面,如瘤间及瘤内异质性,干预治疗影响表达。现在更多证据表明其有效性不高,是否使用PD1可以盲试。
(2)MSI/dMMR:拿病理切片,用基因检测法测MSI;或者用免疫组化法,测dMMR。消化道患者,建议测这个指标。MSI/dMMR阳性的消化道病人,适合PD-1抑制剂治疗。
(3)突变负荷TMB:拿病理切片(实在不行,也可以拿外周血代替),做突变基因检测,单位长度的DNA上所含有的突变越多,有效率越高。每次取样可能有差异。
TMB越高,最后能够被T细胞识别的新抗原产生也越多。然而,实际上TMB实际是量化指征肿瘤细胞通过累积突变而产生异常蛋白,即“新抗原”的可能性,能够产生新抗原的突变即为具有免疫原性的突变,并不是绝对的。比如,即使TMB较低,KRAS突变患者却中了“彩票”,KRAS G12D突变能够产生与HLA-C*08:02高亲和力结合的新抗原,而被T细胞识别,并非单纯是TMB高。因此,KRASG12D突变从PD-1治疗获益的可能性较大。
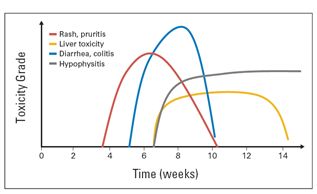
PD-1/PD-L1抗体在杀灭肿瘤的同时会损伤自身组织,引起一系列毒副反应,称为免疫相关性毒副反应(immune-related adverse events,irAEs)。irAEs的临床表现特点是广谱性和滞后性。广谱性指irAEs可以出现在身体的任何组织和器官,常见表现包括畏寒、发烧、疲乏、皮肤瘙痒、皮疹、白癫风、口腔溃炎、腹泻、听力下降、肢体麻木、视力模糊、咳嗽、呼吸困难、转氨酶升高、甲状腺和肾上腺功能紊乱等等。
滞后性指irAEs在开始抗体治疗后数周到数月才出现,此时患者在家休养,PD-1/PD-L1抗体的副作用容易被忽略而贻误诊治,导致严重后果。虽然irAEs出现时间有一定规律,但需要提醒的是,irAEs可以出现在治疗过程中和停药一段时间内任何时刻,切不可掉以轻心。
系统监测 早期发现irAEs主要依赖于定期监测和随访。在抗体治疗前完善血常规、尿常规、粪便常规、生化常规、甲状腺功能、腺垂体功能、肾上腺皮质功能、心电图和胸片等检查,开始抗体治疗后定期复查上述项目,方有可能及时发现irAEs。若出现腹泻、腹痛、头痛、视力改变等,还需视情况行肠镜、颅脑和垂体MRI检查。免疫相关毒性虽然发生率高,但是绝大部分副作用程度轻微,对症治疗后可恢复。经过定期监测、及时发现、积极处理,PD-1/PD-L1抗体治疗是安全可行的。有研究发现副作用越大,获得长期缓解的概率就越高。
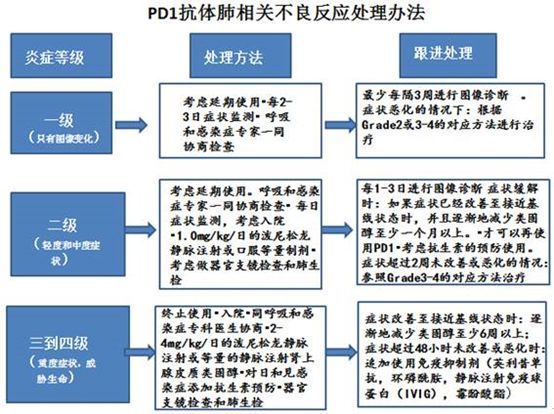
应该注意到免疫疗法特殊的不良反应,主要是PD-1/PD-L1抗体相关的肺炎——即“免疫性肺炎”、“间质性肺炎”。非小细胞肺癌患者出门的时候最好戴口罩,防止感染。开始用药后,为了早期发现,进行胸部影像学检查和血清标志物和血氧饱和度的检查,请注意临床表现和自觉症状的表现。确认出现气短,呼吸困难,咳嗽,乏力,发热,肺音异常等临床症状时,请进行胸部X线检查,对血氧饱和度 监测等并全面观察。如确认出现异常,请迅速进行胸片X线,胸部CT,检查如血清标志,必要时请与呼吸专家一起会诊。
所有I级患者以及8名II级患者的病情相对较轻,只需要门诊治疗,剩下18名患者则需要住院治疗。对I级患者而言,15人停药即可缓解,剩下2人和大部分II级及以上的患者通过口服或者静脉输注的糖皮质激素都可以控制病情必要时联合抗TGF-β、抗IL-6等治疗。但有5名III级及以上的患者仅用糖皮质激素不能控制病情,需要加用更强的免疫抑制药物(英夫利昔单抗或者英夫利昔单抗联合环磷酰胺)。
有12名不良反应较轻的患者(I级及II级)在经过治疗(9名患者停药,3名用过糖皮质激素)、肺炎彻底缓解后,重新接受了PD-1/PD-L1单抗的治疗,其中9人没有再次出现肺炎,而另外3人再次出现了药物相关肺炎,但通过停药和给予糖皮质激素均可再次治愈药物相关肺炎。
对于这些不幸中招的病友,常规治疗手段就是大剂量激素,联合各种常见的免疫抑制剂(比如霉酚酸脂、英夫利昔单抗等)以及最强的支持治疗。不过尽管如此,因为PD-1抗体导致的猛烈的免疫性炎症而死亡的极端案例,还是时有发生。
2016年,顶尖医学杂志NEJM报道,PD-1抗体单药使用导致的免疫性心脏炎症发生率约为万分之六;而PD-1抗体和CTLA-4抗体联合使用,这一比例将上升到千分之三左右。一旦发生严重的心脏炎症,几乎必死无疑,国内外罕见成功抢救的报道。澳大利亚墨尔本大学的Andrew Haydon教授在山穷水尽、无计可施的时候,冒险给病人用了“马抗胸腺细胞球蛋白”,配合常规的激素、免疫抑制剂以及最强支持治疗,成功抢救了一例恶性的、难治的、凶险的免疫性心脏炎症。
青霉胺与激素和单用激素治疗肺间质纤维化,疗效比较无明显差异,但青霉胺+激素组副作用明显少于单用激素组,但青霉胺应用前应做青霉胺皮试,注意其副作用,主要副作用为胃肠道反应和过敏反应。
TIM3阳性表达还与抗PD-1治疗时间呈显著地时间依赖性,治疗前及治疗敏感期TIM3阳性表达较低,而发生耐药后TIM3阳性表达显著增加。而在发生耐药的肿瘤中TIM3阳性表达还与T细胞中PD-1抗体结合程度显著相关,T细胞与PD-1抗体结合程度越高则TIM3阳性表达亦越强。
肿瘤负荷的大小,和患者血液中Ki-67阳性的杀伤性T细胞的多少,是强烈的正相关的——也就是肿瘤越大,血液中Ki-67阳性的杀伤性T细胞越多。
深入分析了PD-1抗体抗癌的机制,PD-1抗体新辅助治疗起效的关键是外周血及肿瘤组织中预存的肿瘤特异性淋巴细胞大量扩增并迁移到肿瘤病灶,从而发挥抗癌作用。这项推论,可以从淋巴细胞上PD-1、CTLA-4、TIM-3等分子标志物的表达,增殖能力代表性标志Ki-67指数的升高,以及肿瘤组织中淋巴细胞,也就是TIL的增多,来形象而客观地反应出来。通过检测PD-1治疗前和治疗后1-3周,外周血中CD8阳性T细胞中,Ki67阳性细胞的比例变化,可以预判PD-1抗体是否起效。起效的病人,Ki67阳性的CD8 T细胞比例明显增加;而未起效的人群,该细胞亚群变化不大。IL-8是肿瘤组织中释放出来的重要的细胞因子,其浓度与肿瘤负荷、免疫反应的剧烈程度均相关。PD-1抗体使用后,如果起效,肿瘤被杀伤,释放的IL-8会大幅下降。因此,利用外周血中IL-8浓度的变化,可以较早地预判PD-1抗体是否起效。接受PD-1抗体治疗后,假如药物起效,肿瘤负荷会减少,那么血液中致癌突变的浓度也会下降。反过来,如果药物没有起效,血液中ctDNA浓度不会明显下降甚至会有所上升。
对肺癌患者来说,IV期肺癌合并糖尿病患者服用二甲双胍后,存活率显著提高。欧洲肿瘤研究所的学者们发现,二甲双胍和禁食可以协同作用,抑制小鼠肿瘤的生长。芝加哥大学的Marsha rich rosner在《自然》报道三阴乳腺癌单独使用二甲双胍治疗,或者单独抑制BACH1蛋白都没有明显的抗癌效果。但是,当用血红素和二甲双胍联合治疗肿瘤小鼠时,肿瘤的生长被明显抑制!不仅乳腺癌,这种治疗策略可能对肺癌、肾癌、子宫癌、前列腺癌和急性髓性白血病等多种癌症有效。MD Anderson癌症中心洪明奇发现二甲双胍能够导致癌细胞表达的PD-L1降解,避免癌细胞“逃脱”免疫系统的“搜查”,从而提高PD-1治疗效果,目前此联合疗法已被批准为FDA临床实验。
具有更高的肠道细菌多样性的患者拥有更长的中位无进展生存期,芝加哥大学的另一项研究也发现黑色素瘤模型小鼠肠道定植的菌群不同,黑色素瘤生长情况不同。小鼠肠道中双歧杆菌属中一些特定种(如短双歧杆菌、长双歧杆菌和青春双歧杆菌)的存在会通过增加CD8+ T细胞数量来增强PDL1抗体的抗癌效果。体内一种有助于脂肪燃烧并改造血糖程度、有望为改善肥胖和糖尿病患者代谢情况的Akkermansia muciniphila(简称Akk菌)菌群丰度很低,相反存在该菌群的患者在接受免疫治疗后症状得到了缓解。可能与Akk菌和希拉肠球菌等微生物诱导树突细胞释放炎性介质白介素-12(IL-12),从而募集更多的CD4+T细胞集中到肿瘤周围有关,T细胞的聚集可增强机体的抗肿瘤能力。
Galectin-3 过表达促进肿瘤转化和维持转化的表型,并增强肿瘤细胞与细胞外基质的粘附并增加转移性扩散。90%携带有galectin-3强阳性表达的患者在疾病早期即发生快速进展和恶化(蜘蛛图-红色曲线),而阴性表达的患者则获得疾病缓解(蜘蛛图-绿色)。该研究提示galectin-3可能成为PD-L1表达以外值得探索的生物标志物。针对galectin-3通路的研究正在开展中。GCS-100来源于柑橘果胶,它能移除细胞外表具有保护作用的galectin-3。一旦galectin-3被移除,化疗药物便能有效作用于淋巴瘤细胞,使得淋巴瘤细胞凋亡。实验结果显示小分子橘络果胶可能会成为癌细胞间相互作用的潜在抗阻剂,这种相互作用靠细胞表面的碳水化合物结合蛋白质来进行。
研究发现,常规免疫治疗失败的肿瘤,其细胞间隙钾离子不断增加会严重破坏T细胞代谢,研究发现,常规免疫治疗失败的肿瘤,其细胞间隙钾离子不断增加会严重破坏T细胞代谢,干扰细胞从细胞外摄取营养物质,相当于让这些细胞处于饥饿状态。缺乏能量物质的T细胞必然会导致功能下降,抗肿瘤免疫功能自然无法实现。另一方面,研究还发现在高浓度K+能影响T细胞表观遗传修饰,让T细胞恢复干性。钾离子在肿瘤微环境中会抑制免疫T细胞的活性。羟基柠檬酸抑制acylATP柠檬酸裂解酶,类似于降低肿瘤微环境K离子浓度,提高PD1效果。羟基柠檬酸是一种柠檬酸的衍生物,广泛存在于藤黄果、玫瑰茄等热带雨林植物中。
癌细胞释放生物“无人机”,被称为外泌体的小囊泡,在血液中循环并携带PD-L1蛋白,导致T细胞在到达癌细胞做斗争之前出现“疲劳”。外泌体PD-L1的水平可以指示免疫检查点抑制剂对T细胞活化的水平。循环外泌体PD-L1的水平与IFN-γ的水平呈正相关,并且在抗PD-1疗法的过程中变化。